O objectivo deste ensaio analítico é comparar as respostas ao COVID-19 em Cuba e nos Estados Unidos, e compreender as diferenças nos resultados entre as duas nações.
Com diferenças fundamentais na estrutura e organização dos sistemas de saúde, bem como na filosofia e cultura políticas, não é surpreendente que haja grandes diferenças nos resultados. A resposta mais coordenada e abrangente ao COVID-19 em Cuba resultou em resultados significativamente melhores em comparação com os dos Estados Unidos.
Até 15 de julho de 2021, a taxa acumulada de casos en los EE. UU. é mais de 4 vezes mayor que a de Cuba, enquanto a taxa de mortalidade e a taxa de mortalidade excessiva são aproximadamente 12 vezes mais altas nos Estados Unidos. Além das grandes diferenças nas taxas cumulativas de casos e mortalidade entre os Estados Unidos e Cuba, a pandemia COVID-19 revelou graves desigualdades de saúde subjacentes nos Estados Unidos.
O lançamento da vacina apresenta seu próprio conjunto de desafios para ambos os países, e estudos futuros podem examinar sucessos comparativos para identificar estratégias eficazes de distribuição e administração. (Am J Public Health. 2021; 111 (12): 2186-2193. Https://doi.org/10.2105/AJPH.2021.306526) (Am J Public Health. 2021; 111: 2186-2193. Https: // doi .org / 10.2105 / AJPH.2021.306526)
O objectivo deste ensaio é contrastar as respostas ao COVID-19 em Cuba e nos Estados Unidos. As duas nações apresentam exemplos amplamente variados de resposta à pandemia por meio de acções governamentais, vigilância e mitigação, testes e mensagens públicas, e os respectivos resultados demonstram a eficácia geral da abordagem de cada país.
A comparação lançará luz sobre as diferenças estruturais e organizacionais entre os 2 sistemas de saúde e como eles influenciaram os resultados do COVID-19.
Perfis pré-pandêmicos
Para compreender melhor as influências e implicações das acções de cada país durante a pandemia, é necessário um entendimento geral da estrutura existente de seus sistemas de saúde. A Constituição cubana de 1976 e a Lei de Saúde Pública de 1983 (Cuba) instituíram os princípios orientadores do sistema de saúde cubano. Dentre esses valores fundamentais, destacam-se: “a saúde é um direito, disponível a todos de forma igualitária e gratuita; os cuidados de saúde são da responsabilidade do estado; [e] as atividades de saúde estão integradas ao desenvolvimento económico e social ”1 (p.e14).
Embora o MINSAP (Ministério da Saúde Pública) tenha liderança a nível nacional, é o cuidado ao nível da comunidade que distingue o sistema cubano. Existem 11 128 consultórios médicos (clínicas) nos bairros de Cuba, cada um deles com uma dupla de médicos de família e enfermeiras que frequentemente residem na mesma comunidade e estão bem familiarizados com o estado de saúde do bairro e de seus residentes. Equipas familiares de médicos e enfermeiras são responsáveis pela promoção da saúde, prevenção, vigilância, reabilitação, fortalecimento da coesão social e outras funções.
As quase 500 policlínicas do país supervisionam e apoiam cada uma das 20 a 40 dessas clínicas. Os hospitais municipais ocupam o degrau acima das policlínicas e fornecem cuidados mais especializados e, acima deles, os hospitais provinciais de cuidados terciários realizam pesquisas. O sistema de saúde cubano também foi desenhado sem delimitação entre saúde pública e atendimento clínico. A saúde da população e a medicina estão intrinsecamente integradas em todos os níveis do sistema, com escopo suficiente para variação local de acordo com as necessidades únicas de indivíduos e comunidades.1
O sistema de saúde pública dos Estados Unidos é baseado no princípio da descentralização, ou seja, o papel do governo federal nas questões de saúde pública é secundário em relação aos governos estaduais e locais. Embora os cuidados de saúde nos Estados Unidos possam estar disponíveis para alguns por meio do Medicaid (principalmente para pessoas de baixa renda) ou Medicare (para pessoas ≥ 65 anos de idade), para muitas pessoas, o seguro saúde é obtido por meio de um empregador. No entanto, em todas as formas de saúde, não há valores orientadores acordados (por exemplo, acessibilidade, universalidade) para informar os sistemas criados pelo governo ou pelo sector privado, o que resultou em grande variabilidade em todo o mundo-nação.
A cobertura de saúde não é garantida e um evento catastrófico de saúde pode ser a razão de uma pessoa ir à falência. Assim, embora a nação possa se orgulhar de serviços de saúde de alta qualidade (para aqueles que podem ter acesso e pagar por ele), o sistema continua infestado de iniquidades e disparidades.
Nas secções a seguir, os pontos fortes e fracos dos sistemas de saúde dos 2 países serão expostos por meio de um exame de vigilância e identificação de casos, estratégias de mitigação (incluindo isolamento e quarentena), testes, desenvolvimento de vacinas e resultados, incluindo o desmascaramento de iniquidades de saúde nos Estados Unidos.
Respostas do governo e estratégias de mitigação
A resposta de Cuba ao COVID-19 começou em janeiro de 2020, quando o país começou a monitorizar as chegadas em todos os portos de entrada, e os funcionários de fronteira e imigração receberam treino em detecção e resposta ao COVID-19. Em fevereiro, todos os funcionários do hospital e centro de saúde receberam treino sobre o protocolo de prevenção e tratamento COVID-19. O primeiro caso de COVID-19 foi detectado em Cuba em 11 de março de 2020. Nove dias depois, o presidente cubano Díaz-Canel anunciou o primeiro conjunto de medidas nacionais destinadas a combater a propagação de COVID-19.4
Essas primeiras medidas abordaram tanto a saúde quanto a economia. Preocupações: incluíram pedidos de permanência em casa, proibições de grandes reuniões e encerramento de muitas instalações, bem como disposições para protecção financeira para certos grupos e indivíduos de alto risco, incluindo pequenas empresas ou hospitalizados com COVID-19 e incapazes Além disso, as viagens de ida foram limitadas a esforços humanitários, e as viagens de ida foram limitadas a residentes cubanos que, na chegada, foram hospitalizados (se apresentassem sintomas) ou colocados em quarentena em casa (se assintomáticos) .4
Essa prática mudou com a melhoria da capacidade de teste, e o pessoal de saúde começou a administrar testes de diagnóstico para COVID-19 (transcriptase reversa - reação em cadeia da polimerase [RT-PCR]) a todos os viajantes que chegavam ao aeroporto e, em seguida, hospitalizar os casos positivos. Os níveis foram fechados indefinidamente em 23 de março, a presença da polícia nas ruas aumentou e cada delegação de polícia foi equipada com um promotor público para facilitar as acusações contra os violadores das restrições COVID-19.4.
No 1º de abril, o mandato da máscara nacional foi instituído. 4 Uma característica importante das estratégias de resposta e mitigação do governo empregadas em Cuba tem sido a “participação intersectorial”, com coordenação entre todas as unidades governamentais de alto nível.6
A resposta dos US COVID-19 também começou em janeiro de 2020, quando os Centros para Controle e Prevenção de Doenças (CDC) estabeleceram uma Estrutura de Gerenciamento de Incidentes com nCoV 2019 (7 de janeiro) 7 e começaram a testar o coronavírus no JFK International, San Francisco International, e os aeroportos internacionais de Los Angeles, os três aeroportos dos EUA que recebem a maioria dos viajantes de Wuhan, na China.
Em 21 de janeiro, o primeiro caso de COVID-19 foi confirmado no estado de Washington e, em 31 de janeiro, o secretário do Departamento de Saúde e Serviços Humanos dos EUA declarou uma emergência de saúde pública dos EUA .8 O governo dos EUA anunciou seu primeiro conjunto de medidas nacionais de mitigação do coronavírus em 13 de março de 2020. O presidente Trump actualizou a declaração anterior para classificar a pandemia COVID-19 como uma emergência nacional, uma designação que abriu milhares de milhões de dólares federais para serem alocados para a ajuda.
Uma proibição de viagens também entrou em vigor, proibindo não-americanos que estiveram em qualquer um dos 26 países específicos nas 2 semanas anteriores de entrar nos Estados Unidos.8
Costumava-se dizer que a principal abordagem do governo federal para combater o COVID-19 era "achatar a curva", ou seja, espalhar os casos por um período mais longo de tempo para evitar sobrecarregar o sistema de saúde.8 Como tal, as acções iniciais do governo ocorreram rapidamente e incluiu isolamento estrito e medidas de bloqueio em muitas partes do país; no entanto, os Estados Unidos foram rápidos em adotar medidas menos rigorosas, observando apenas uma ligeira melhoria9.
A implementação de ordens de permanência em casa, mandatos de máscara e outros esforços de mitigação foram deixados a critério dos estados devido à natureza descentralizada dos Estados Unidos no sistema de saúde pública.10 Um mandato de máscara federal provavelmente teria sofrido uma reversão em sua constitucionalidade, mas a variabilidade entre os estados tornou o uso de máscaras muito menos eficaz, já que as viagens interestaduais ainda eram permitidas.11
Em 3 de abril, o CDC recomendou formalmente o uso de coberturas faciais pelo público em geral e, em 27 de julho, 31 estados e o distrito de Columbia emitiram mandatos de máscaras em todo o estado.11 Como muitos outros esforços, governo relacionado ao COVID-19 - o o uso de máscaras tornou-se uma questão politizada. 11
Vigilância e detecção de casos
Uma característica única da resposta cubana ao COVID-19 foi seu esforço de detecção em todo o país, possibilitado pelo robusto sistema de saúde primária do país. Aproximadamente 28.000 estudantes de medicina se voluntarizaram para caminhar em pares por 80 a 100 casas e empresas todos os dias, perguntando quantas pessoas estavam presentes na casa e se alguma havia viajado, tinha sintomas respiratórios ou teve contato com um conhecido caso de COVID-19. Os questionários de triagem foram adaptados para limitar a probabilidade de as pessoas esconderem seus sintomas e para promover a detecção precoce entre as populações de alto risco.
As informações foram entregues ao consultório do médico de família, que as repassou ao professor coordenador da policlínica para serem inseridas em um banco de dados principal.12 Em seguida, o médico de família acompanhou as pessoas que referiam sintomas respiratórios.2 Dados existentes no Avaliação Contínua e Avaliação de Risco, uma avaliação anual conduzida por médicos de família para avaliar a saúde geral dos bairros e residentes, forneceu informações sobre aqueles em maior risco que necessitariam de mais cuidados. Além da triagem por estudantes de medicina, os indivíduos com morbidades também receberam acompanhamento regular por médicos de família.12
Indivíduos sintomáticos e aqueles com suspeita de contacto com um caso conhecido de COVID-19 foram avaliados e, se testados positivos, foram transferidos para uma instalação de isolamento.12 Formas adicionais de vigilância contínua incluem (1) monitorizar todos os viajantes que chegam aos portos cubanos, (2) avaliar casos suspeitos e contactos de casos confirmados, e (3) testes post-mortem naqueles que morreram com sintomas respiratórios ou diarreicos.
A detecção e a vigilância nos Estados Unidos têm sido relativamente desarticuladas. Nas primeiras semanas da pandemia, os testes foram limitados a pessoas sintomáticas com histórico de viagens à China; Só mais tarde o teste se tornou disponível para indivíduos assintomáticos com e sem exposição conhecida ao COVID-19. À medida que os testes se tornaram mais amplamente disponíveis, o CDC ofereceu diretrizes para incluir testes em grupos de risco (por exemplo, trabalhadores com interacções face a face, residentes de ambientes congregados, professores e primeiros respondentes) e quando a taxa de positividade do teste excede 10,1%, a randomização deve ser feita pelo menos duas vezes por semana e todos os contactos próximos de casos confirmados devem ser avaliados.13
Houve uma grande variedade na maneira como os governos estaduais e locais e instituições e empresas individuais implementaram essas recomendações.
Isolamento, rastreamento de contactos e quarentena
Em Cuba, todos os casos confirmados de COVID-19 são hospitalizados.14 Após a recuperação, eles fazem um segundo teste e podem voltar para casa se o teste for negativo. Durante 15 dias após o retorno para casa, esses indivíduos são instruídos a limitar seus movimentos fora de casa e são acompanhados por seu escritório local.2,6 Todos os casos COVID-19 confirmados também são relatados, sujeitos a monitorização de contactos. Nos primeiros meses da pandemia, os contactos identificados foram encaminhados para quarentena obrigatória em um dos centros de isolamento nacional de Cuba.14 No entanto, como os resultados melhoraram, os requisitos de isolamento para contactos foram reduzidos e agora os contactos suspeitos podem completar uma quarentena domiciliar diurna, supervisionado por seu médico de família.14 Esses esforços extensos e rigorosos de isolamento e rastreamento de contactos foram possibilitados pela troca de dados horizontal e vertical eficiente. Uma comunicação sólida sobre a situação dos casos e seus contactos ocorre em todos os municípios, províncias e no país.2
Nos Estados Unidos, as ordens de isolamento e quarentena estaduais e locais para a população em geral seguiram as recomendações do CDC, que sugerem que todos os indivíduos com um resultado de teste positivo ou que recebam uma notificação de exposição, são isolados em suas casas por pelo menos 14 dias.
O CDC posteriormente alterou a orientação para indivíduos assintomáticos com suspeita de exposição, que actualmente são recomendados uma quarentena de 10 dias sem teste ou uma quarentena de 7 dias se o teste for negativo 5 dias após a exposição.13 Essas recomendações destacam a consideração. As ordens de teste e isolamento andam de mãos dadas: Indivíduos não examinados, assintomáticos e infectados não estão cientes da necessidade de isolamento.
Foi estimado que entre 100.000 e 300.000 rastreadores (números determinados pelo tamanho da população) seriam necessários para um rastreamento de contactos eficaz nos Estados Unidos; No entanto, com ou sem recursos humanos, a transmissão generalizada da comunidade de COVID-19 tornou qualquer possibilidade de rastreamento de contactos em grande escala de todos os casos altamente improvável até que a propagação comece a diminuir.15 Algumas iniciativas de rastreamento de contactos em menor escala têm sido bem-sucedidos - por exemplo, aqueles que ocorrem em campus universitários, muitas vezes em conjunto com departamentos de saúde locais.15
Embora tenha havido casos de mandados de isolamento bem-sucedidos e rastreamento de contato, os esforços gerais foram muito prejudicados nos Estados Unidos por restrições relacionadas à liberdade, privacidade e liberdades civis.
Provas
Os testes usados para diagnosticar a infecção pelo SARS-CoV-2, o vírus que causa o COVID-19, são divididos em 2 categorias: testes de amplificação de ácido nucleico (NAAT) e testes de antígeno. NAATs são mais sensíveis, mas o custo por teste é alto e os tempos de processamento são longos. Os testes de antígeno têm maior probabilidade de dar um falso negativo, mas são mais baratos e fornecem resultados rápidos. Além desses 2 testes de diagnóstico, existem testes de anticorpos que podem ser usados para detectar evidências de uma infecção anterior por SARS-CoV-2.
No início da pandemia, Cuba não estava equipada com a infraestrutura cara e especializada ou o pessoal treinado necessário para implementar testes massiços de RT-PCR (NAAT) .14 Para se adaptar e desenvolver gradualmente a capacidade, a nação preparou 7 laboratórios de diagnóstico em várias regiões do país., e operou com a meta de uma taxa de positividade diária inferior a 10% para todos os exames.16 Até outubro de 2020, Cuba atingiu um total de 13 laboratórios de diagnóstico e, em abril de 2021, um total de 27 laboratórios de diagnóstico, com pelo menos 1 em todas as províncias.14 Embora o processo tenha sido lento nos primeiros meses, os centros de diagnóstico cubanos estabeleceram o objectivo de realizar testes de alto volume para detectar casos sintomáticos e assintomáticos17.
Os testes nos Estados Unidos foram mais complexos do que na experiência cubana. Como outros esforços relacionados ao COVID-19 - foi amplamente definido pela desorganização e mensagens contraditórias do governo federal dos EUA.18 O teste RT-PCR desenvolvido pelo CDC foi o teste usado para detectar o primeiro caso nos Estados Unidos. do COVID-19 em janeiro de 2020. Laboratórios de todo o país estavam desenvolvendo seus próprios testes nessa época; no entanto, todos os testes de diagnóstico foram necessários para obter a Autorização de Uso de Emergência (EUA) da Food and Drug Administration (FDA) dos EUA antes do uso.
O teste do CDC foi o primeiro a receber a aprovação do FDA e as remessas foram enviadas aos departamentos de saúde no início de fevereiro. Poucos dias depois, eles foram considerados defeituosos.18 Outros testes estavam disponíveis e prontos para uso, mas a exigência do FDA nos EUA colocou uma grande barreira burocrática no caminho, e não foi até 29 de fevereiro que esses testes ( ainda sem os EUA) recebeu luz verde do FDA para uso.18
A coordenação não melhorou a partir daí. Os Estados Unidos sofreram de uma "falta contínua e inadequada de evidências" e de uma administração "desordenada" de testes disponíveis (por exemplo, durante as primeiras semanas do surto, apenas indivíduos sintomáticos com histórico de viagens foram testados, ignorando o que já era conhecido sobre a comunidade). transmissão nos Estados Unidos) .9 (p1790) As falhas de teste durante o período de fevereiro a abril, em particular, desempenharam um papel importante na incapacidade de conter a pandemia.
A Tabela 1 mostra o número de novos testes diários COVID-19 realizados por 1000 pessoas em Cuba e nos Estados Unidos em 4 pontos no tempo. Ambos os países demonstraram um aumento constante na capacidade de teste ao longo do tempo; No entanto, conforme confirmado por Pérez Riverol, a testabilidade é melhor quantificada como o número de testes COVID-19 realizados por caso confirmado16. Esta métrica considera a extensão da epidemia em uma determinada área e reflete melhor se a necessidade de teste está sendo atendida de forma adequada.
Serviço de mensagens
Na era da proliferação de notícias e meios sociais, a comunicação sobre saúde tornou-se uma etapa essencial no combate ao COVID-19. Em Cuba, antes do COVID-19, os canais de televisão estatais transmitiam mensagens de educação para a saúde em vez de comerciais (como os americanos os conhecem). As comunicações estratégicas e informativas relacionadas ao COVID-19 começaram no início da pandemia, e as autoridades de saúde forneciam regularmente "mensagens abrangentes de casa" que mantinham o público actualizado e incentivavam um espírito de colaboração. 17 (p16)
Essas mensagens foram entregues durante briefings diários transmitidos por todo o país como parte de uma "intensa campanha na comunicação social" e também incluíam informações específicas sobre aqueles que correm maior risco e as medidas de segurança apropriadas que esses indivíduos devem tomar.
Para combater a desinformação, a rede cubana de saúde criou o site Coronavirus Infections, que abrigava informações de fontes como a Organização Mundial da Saúde e a Organização Pan-Americana da Saúde sobre a situação da pandemia e tinha uma função que permitia aos usuários enviarem suas perguntas. respondido por especialistas nacionais.20 A Juventud Técnica, única revista cubana de grande circulação focada em tópicos STEM (ciência, tecnologia, engenharia e matemática), lançou um esforço para descartar rumores comuns e desacreditar a desinformação científica. Além de seu projecto de verificação de dados, a publicação também produziu infográficos e materiais relacionados ao COVID-19 - com informações de agências governamentais como o MINSAP.20
Mensagens relacionadas ao COVID-19 - nos Estados Unidos eram caracterizadas por conflito, inconsistência e desinformação flagrante. Muitos acreditam que o governo Trump é o grande culpado pela forma como as informações científicas foram deixadas de lado em favor de mensagens mais egoístas que minimizaram a gravidade da epidemia dos EUA. O ex-presidente Trump minou o público e repetidamente a autoridade e a experiência do CDC e de outras agências de saúde. 21 Sob intenso escrutínio público e enfrentando críticas da administração Trump, o CDC alterou algumas de suas orientações publicadas anteriormente, apesar das objecções de especialistas internos.21
Esta e outras inconsistências semearam dúvida e desconfiança na agência, como evidenciado pela queda de 16 pontos na confiança pública no CDC entre abril e setembro de 2020.10 Em resposta à crescente preocupação pública e preocupação com a segurança de qualquer vacina apresentada, 9 As empresas divulgaram uma declaração em setembro de 2020 afirmando sua fidelidade à ciência durante o processo de desenvolvimento de vacinas.21
Desenvolvimento de vacinas
O plano nacional de controle COVID-19 de Cuba, de janeiro de 2020, ordenou a formação de um "comitê de inovação" para iniciar o desenvolvimento de uma vacina. O país tem uma das principais indústrias de biotecnologia do mundo, compreendendo mais de 30 institutos de pesquisa e fabricantes e operando como o "conglomerado estatal BioCubaFarma". 22 (p10) Como a indústria é totalmente estatal, financiada e operada, a competição e as acções com fins lucrativos de empresas privadas não têm sido um fator no desenvolvimento de vacinas.23
Embora o país tenha enfrentado dificuldades para obter certas matérias-primas devido ao embargo dos EUA, a primeira vacina candidata da BioCubaFarma, a SOBERANA01, foi autorizada pelo Centro de Controle Estadual de Medicamentos e Produtos de Saúde, e começou os testes clínicos em agosto de 2020.22 Em março de 2021, 2 (SOBERANA02 e Abdala) do total de 5 vacinas candidatas de Cuba estavam em testes clínicos de fase III.
Em todo o mundo, um total de 21 outros candidatos haviam entrado nos testes de fase III até esta época, e Cuba é o único país latino-americano que possui sua própria vacina entre aquela coorte.23 Abdala demonstrou ter 92,28% de eficácia contra doenças sintomáticas e, em julho 2021, foi autorizado para uso emergencial. Em 14 de julho, 10,2% da população cubana havia sido totalmente vacinada com 3 doses e outros 41,6% haviam recebido 1 ou 2 doses.
Cuba projeta que toda a população será vacinada até o final de 2021.23 As autoridades sanitárias cubanas expressaram sua intenção de distribuir doses de vacinas internacionalmente, especialmente para países do Sul à medida que a implantação nacional continua.22
Diversas empresas privadas estão envolvidas no processo de desenvolvimento de uma vacina para uso nos Estados Unidos. A parceria público-privada entre essas empresas e o governo dos Estados Unidos foi anunciada pela primeira vez publicamente pela administração Trump em maio de 2020. O esforço foi denominado Operação Warp Speed (OWS) e seu objectivo inicial era ter "quantidades substanciais" de um cofre COVID. -19 em janeiro de 2021.24 O Congresso alocou quase US $ 10 bilhões ao OWS para financiar os esforços de desenvolvimento, fabricação e distribuição.
Em outubro de 2020, o OWS anunciou parcerias com 6 empresas: Moderna, Pfizer - BioNTech, AstraZeneca, Johnson & Johnson, Novavax e Sanofi / GSK.24 Em novembro de 2020, a Pfizer e a Moderna publicaram resultados promissores de ensaios clínicos de fase III. Dias depois, a Pfizer se tornou a primeira empresa a enviar sua vacina candidata ao FDA para os EUA e, em meados de dezembro, o FDA concedeu autorização de uso emergencial para as vacinas Pfizer e Moderna.8 Transmissão da vacina desde o início do desenvolvimento para injetá-la no os braços das pessoas. em menos de 1 ano foi uma conquista monumental. Em fevereiro de 2021, a vacina de dose única da Johnson & Johnson também recebeu autorização de uso de emergência do FDA.
Em 15 de julho de 2021, 48% da população dos EUA estava totalmente vacinada contra COVID-19, com outros 7,4% parcialmente vacinados.19 Os Estados Unidos não deixaram de enfrentar seus desafios de distribuição. Nas primeiras semanas do lançamento da vacina, embora o CDC tenha fornecido orientação para priorização, a implementação no nível estadual foi inconsistente e não atendeu necessariamente às recomendações do CDC. Durante as primeiras semanas do lançamento da vacina, mais doses da vacina (per capita) foram distribuídas para brancos em comparação com pessoas de cor. Os Estados Unidos também enfrentam grandes desafios para superar as desinformações e dúvidas sobre as vacinas.
Casos, mortes e iniquidades
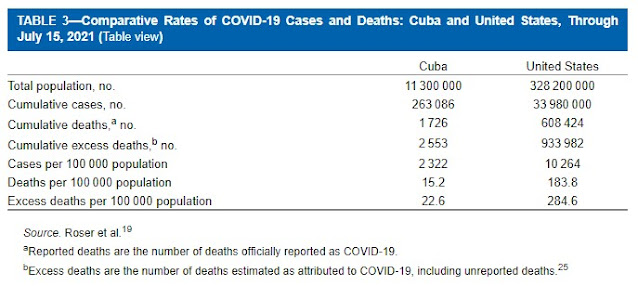
A pandemia COVID-19 teve resultados notavelmente diferentes entre os Estados Unidos e Cuba, conforme mostrado na Tabela 3, que mostra os números cumulativos e as taxas de casos e mortes para ambos os países até 15 de julho de 2021: a taxa cumulativa de casos nos EUA é superior a 4 vezes mais que em Cuba, enquanto a taxa de mortalidade e a taxa de mortalidade excessiva são cerca de 12 vezes maiores nos Estados Unidos.
TABELA 3 - Taxas comparativas de casos e óbitos por COVID-19: Cuba e Estados Unidos, até 15 de julho de 2021 (exibição de tabela)
Além das grandes diferenças nas taxas cumulativas de casos e mortalientre os Estados Unidos e Cuba, a pandemia COVID-19 desmascarou as iniquidades de saúde subjacentes nos Estados Unidos que, embora fossem entendidas na comunidade de saúde pública, não estavam anteriormente na consciência pública. Não se pode negar o imenso contraste entre os resultados do COVID-19 nos Estados Unidos e em Cuba e sua correlação com determinados mecanismos de organização de seus sistemas de saúde.
Em Cuba, as taxas de mortalidade por COVID-19 e o número de casos confirmados têm se equilibrado igualmente entre os estratos socio-econômicos. Instalações de diagnóstico provinciais e clínicas de bairro significam que testes e terapia são igualmente acessíveis para residentes de áreas urbanas e rurais.26 Em contraste, grupos de minorias raciais / étnicas nos Estados Unidos têm taxas de mortalidade de COVID-19 duas vezes mais altas que as de brancos .
Além disso, os americanos de baixos rendimentos foram os mais atingidos pelos impactos financeiros do COVID-19 (por exemplo, desemprego, insegurança alimentar), além dos piores resultados de saúde. Essas disparidades decorrem de deficiências estruturais, como sistemas de cobertura de saúde ineficientes, infraestrutura de saúde inadequada e uso indevido de recursos existentes.3 As desigualdades também foram expostas nas áreas de testes e vacinações.
Conclusão
Embora Cuba e os Estados Unidos difiram um do outro em muitos aspectos, suas respectivas experiências, especialmente os resultados, apontam para falhas evidentes nos Estados Unidos. A resposta mais coordenada e abrangente ao COVID-19 em Cuba resultou em resultados significativamente melhores em comparação com os Estados Unidos. Grande parte dessa diferença pode ser atribuída à estrutura dos sistemas de saúde dos países. Em Cuba, o MINSAP assumiu o comando em todos os níveis: da prestação de serviços de saúde à preservação da universalidade e acessibilidade do sistema, mesmo em face de uma crise global de saúde.
Nos Estados Unidos, uma estrutura descentralizada permitiu a difusão de autoridade e responsabilidade entre várias agências federais e estaduais, e nenhum líder claro surgiu. Assim, pode-se argumentar que a organização dos sistemas de saúde cubano e norte-americano foi o principal determinante de sua resposta à pandemia porque, respectivamente, produziram consistência e direção clara, ou desorganização e orientação contraditória.
Além das diferenças estruturais, Cuba e os Estados Unidos diferem em sua dependência geral do poder concentrado. A resposta a uma pandemia depende fortemente de medidas de protecção à saúde e liderança decisiva, que muitos americanos perceberam como uma violação da liberdade individual.
Em Cuba, a adopção de medidas rígidas de controle e o cumprimento das orientações governamentais por parte da maioria dos residentes sem dúvida facilitaram a resposta bem-sucedida ao COVID-19. É questionável que acções comparáveis tivessem sido amplamente aceitas pelos residentes dos Estados Unidos, mas sem um sistema de saúde bem integrado, não concebível que elas pudessem ter sido implementadas de forma adequada, independentemente da opinião pública.
No momento em que este livro foi escrito, a pandemia COVID-19 continuava a evoluir. Nos Estados Unidos, após o Dia de Ação de Graças (2020) até o pico de Ano Novo (2021), as médias móveis de 7 dias de novos casos e mortes mostraram uma tendência de queda constante até o final de março de 2021, seguida por outro aumento. Em maio de 2021, os números tenderam a diminuir e depois a subir novamente nos primeiros dias de julho de 2021. Após meses de taxas de casos relativamente baixas, Cuba experimentou um aumento de casos e mortes entre janeiro e março de 2021, seguido por um platô.
Em meados de junho de 2021, Cuba experimentou novamente um aumento para o ponto mais alto de quase 7.000 novos casos em 1 dia em meados de julho. O aumento é atribuído a novas variantes mais contagiosas, ao declínio da percepção pública de risco devido a meses de casos baixos e à introdução de vacinas e à ineficácia de esforços renovados para limitar a transmissão, restringindo o movimento de pessoas. Entre fevereiro e junho de 2021, a taxa de reprodução em Cuba e nos Estados Unidos manteve-se em 1,0 e abaixo dela, respectivamente. Em 15 de junho, a taxa de reprodução começou a aumentar em ambos os países, chegando a 1,5 em 10 de julho de 2021.8 Nenhum dos países superou a pandemia, e mais pesquisas podem examinar as possíveis diferenças na flexibilização ou aumento das restrições relacionadas ao COVID-19 - em Cuba. e os Estados Unidos e efeitos subsequentes. O lançamento da vacina apresenta seu próprio conjunto de desafios para ambos os países, e estudos futuros podem examinar sucessos comparativos para identificar estratégias eficazes de distribuição e administração.
Sobre os autores
No momento em que este artigo foi escrito, Mary Anne Powell era uma estudante da Universidade do Alabama em Birmingham. Paul C. Erwin é Editor Associado da AJPH e trabalha na School of Public Health da University of Alabama em Birmingham. Pedro Mas Bermejo trabalha no Instituto Kourí de Medicina Tropical, Havana, Cuba.
A correspondência deve ser enviada para Paul C. Erwin, MD, DrPH, Dean e Professor, School of Public Health, University of Alabama em Birmingham, 1665 University Blvd, RPHB 140B, Birmingham, AL 35294-0022 (e-mail: perwin @ uab. Edu ) Reimpressões podem ser solicitadas em http://www.ajph.org clicando no link "Reimpressões".
Este artigo foi aceito em 16 de agosto de 2021; Postado online em dezembro de 2021.
https://doi.org/10.2105/AJPH.2021.306526
Colaboradores
MA Powell escreveu o artigo; todos os autores participaram integralmente da redação, edição e revisão subsequentes e aprovaram a versão final.
Apêndices
Os dados e políticas descritos neste manuscrito são precisos em 15 de julho de 2021. Devido ao tempo decorrido entre a redação e a publicação deste artigo, fornecemos uma atualização mais recente dos dados COVID-19 no Apêndice (disponível como um suplemento para a versão deste artigo em http://www.ajph.org).
Conflito de interesses
Os autores declaram não haver conflito de interesses.
PROTEÇÃO DO PARTICIPANTE HUMANO
Este trabalho não envolveu pesquisa com participantes humanos.
REFERÊNCIAS
1.Keck CW, Reed G. O curioso caso de Cuba. Am J Public Health. 2012; 102 (8): e13 - e22. https://doi.org/10.2105/A JPH.2012.300822 PubMed.
2.Aguilar-Guerra TL, Reed G. Mobilizando a atenção primária à saúde: a arma poderosa de Cuba contra COVID-19. MEDICC Rev. 2020; 22 (2): 53–57. https://doi.org/10.37757/M R2020.V22.N2.15 PubMed.
3.Butler S. Alcançando um sistema nacional de saúde eqüitativo para a América. Brookings. 2020. https://www.brookings.edu/research/achieving-an-equitable-national-health-system-for-america . Acessado em 19 de maio de 2021.
4. Estratégia COVID-19 de Cuba: principais ações até 23 de abril de 2020. MEDICC Rev. 2020; 22 (2): 50‒52. https://doi.org/10.37757/M R2020.V22.N2.14
5. Estratégia COVID-19 de Cuba: medidas atualizadas de controle e recuperação de epidemias até outubro de 2020. MEDICC Rev. 2021; 23 (1). https://doi.org/10.37757/M R2020.V22.N3.3
6.Reed G. Stemming COVID-19 em Cuba: pontos fortes, estratégias, desafios Francisco Durán MD. Diretor Nacional de Epidemiologia, Ministério de Saúde Pública, Cuba. MEDICC Rev. 2020; 22 (2): 47–52. https://doi.org/10.37757/M R2020.V22.N2.13 PubMed.
7.Patel A, Jernigan DB. Resposta inicial de saúde pública e orientação clínica provisória para o novo surto de coronavírus de 2019 - Estados Unidos, 31 de dezembro de 2019 - 4 de fevereiro de 2020. Am J Transplant. 2020; 20 (3): 889–895. https://doi.org/10.1111/ajt .15805 PubMed.
8. Equipe da AJMC. Uma linha do tempo dos desenvolvimentos do COVID-19 em 2020. American Journal of Managed Care. 2021. Disponível em: https://www.ajmc.com/view/a-timeline-of-covid19-developments-in-2020 . Acessado em 14 de maio de 2021.
9.Bauchner H, Sharfstein J. Uma resposta ousada à pandemia COVID-19: estudantes de medicina, serviço nacional e saúde pública. JAMA. 2020; 323 (18): 1790–1791. https://doi.org/10.1001/jama .2020.6166 PubMed.
10.Gostin LO. Uma agenda de ação de 7 pontos para acabar com a pandemia COVID-19 para o presidente eleito Biden. JAMA. 2021; 325 (1): 17-18. https://doi.org/10.1001/jama .2020.23848 PubMed.
11. Gostin LO, Cohen IG, Koplan JP. Mascaramento universal nos Estados Unidos: o papel dos mandatos, educação em saúde e o CDC. JAMA. 2020; 324 (9): 837–838.https://doi.org/10.1001/jama .2020.15271 PubMed.
12. Detecção de caso Gorry C. COVID-19: a abordagem de triagem ativa de Cuba. MEDICC Rev. 2020; 22 (2): 58–63. https://doi.org/10.37757/M R2020.V22.N2.16 PubMed.
13. Centros de Controle e Prevenção de Doenças. Visão geral dos testes para SARS-CoV-2 (COVID-19). 2021. Disponível em: https://www.cdc.gov/coronavirus/2019-ncov/hcp/testing-overview .html. Acessado em 14 de maio de 2021.
14.Gail A. Uma perspectiva da OPAS sobre COVID-19 em Cuba José Moya MD MPH PhD. MEDICC Rev. 2020; 22 (4): 20–23. https://doi.org/10.37757/M R2020.V22.N4.12
15.Rubin R. Construindo um “exército de detetives de doenças” para rastrear contatos COVID-19. JAMA. 2020; 323 (23): 2357–2360. https://doi.org/10.1001/jama.2020,8880 PubMed.
16. Pérez Riverol A. A estratégia cubana de combate à pandemia COVID-19. MEDICC Rev. 2020; 22 (3): 64–68. PubMed.
17.Coutin G, Gorry C. Ação inicial, pesquisa aplicada e colaboração para combater COVID-19: María Guadalupe Guzmán MD PhD DSc. MEDICC Rev. 2020; 22 (4): 16–19. https://doi.org/10.37757/M R2020.V22.N4.4 PubMed.
18. Maxmen A, Tollefson J. Duas décadas de jogos de guerra pandêmicos não explicaram Donald Trump. Natureza. 2020; 584 (7819): 26–29. https://doi.org/10.1038/d41586-020-02277-6 PubMed.
19.Roser M, Ritchie H, Ortiz-Ospina E, Hasell J. Coronavirus pandemic (COVID-19). Nosso mundo em dados. 2020. Disponível em: https://ourworldindata.org/coronavirus . Acessado em 14 de maio de 2021.
20.Alonso-Galbán P, Alemany-Castilla C. Limitando a desinformação e a desinformação na era COVID-19: uma visão de Cuba. MEDICC Rev. 2020; 22 (2): 45–46. https://doi.org/10.37757/M R2020.V22.N2.12 PubMed.
21. Gostin LO. Ciência, liderança e confiança pública na pandemia COVID-19. Milbank Quarterly Opinion. New York, NY: Milbank Memorial Fund: 28 de setembro de 2020. https://doi.org/10.1599/mqop .2020.0928
22. Gorry C. SOBERANA, Cuba's COVID-19 Vaccine Candidates: Dagmar García-Rivera PhD. MEDICC Rev. 2020; 22 (4): 10–15. https://doi.org/10.37757/M R2020.V22.N4.11 PubMed.
23. Yaffe H. Cuba Libre será COVID-libre: cinco vacinas e contando… 2021. Disponível em:https://www.counterpunch.org/2021/03/30/cuba-libre-to-be-covid-libre-five-vaccines-and-counting . Acessado em 19 de maio de 2021.
24.Slaoui M, Hepburn M. Desenvolvimento de vacinas COVID seguras e eficazes - Estratégia e abordagem da velocidade de dobra da operação. N Engl J Med. 2020; 383 (18): 1701-1703. https://doi.org/10.1056/N EJMp2027405 PubMed.
25. Mas Bermejo P, Sánchez Valdés L, Somarriba López L, et al. Equidade e a resposta do Sistema Nacional de Saúde de Cuba ao COVID-19 [em espanhol]. Pan Am J Saúde Pública. 2020; 44: e138.
26.Institute for Health Metrics and Evaluation. Projeções COVID-19. 2021. Disponível em: https://covid19.healthdata.org/global? view = mortes-cumulativas & tab = tendência. Acessado em 5 de agosto de 2021.
(Retirado do American Journal of Public Health, dezembro de 2021 / tradução Cubadebate)lhar no Facebook